Samenvatting
Pirfenidon (Esbriet®) wordt gebruikt bij de behandeling van de levensbedreigende aandoening idiopathische pulmonale fibrose (IPF). Het is een oraal preparaat met anti-inflammatoire en antifibrotische eigenschappen dat de collageenvorming vermindert. In drie grote onderzoeken werd aangetoond dat pirfenidon de progressie van de fibrose en de achteruitgang van het longvolume vermindert bij patiënten met IPF. Ook verbeterden de progressievrije overleving en de 6-minutenlooptest in vergelijking met placebo. De resultaten zijn echter mager. Bijwerkingen komen vaak voor en zijn in het algemeen mild van aard. Pirfenidon is duur, maar het kan een optie zijn in de behandeling van IPF en wellicht ter overbrugging tot een longtransplantatie.
M.J. Nagtegaal en R.W.G. Bruggeman, onder medeverantwoordelijkheid van de redactie
Abstract
Pirfenidone (Esbriet®) is used in the treatment of idiopathic pulmonary fibrosis (IPF), a life-threatening disorder. This orally active drug has anti-inflammatory and anti-fibrotic properties that decrease collagen synthesis. Three large studies have shown that pirfenidone slows the progression of fibrosis and the deterioration in lung volume seen in patients with IPF. It also improved progression-free survival and the 6-minute walking distance compared with placebo. The results are rather modest. Side effects are common but are generally mild. Pirfenidone is expensive but is an option for the treatment of IPF, possibly during the period before lung transplantation.
Pharma Selecta 2019 (mei) Pharm Sel 2019;35:29-33.
Inleiding
Idiopathische pulmonale fibrose (IPF) is een progressieve, levensbedreigende ziekte, welke wordt gekarakteriseerd door progressieve fibrose van het interstitium van de long, gereduceerd longvolume en pulmonale insufficiëntie. Longfunctieonderzoek toont een verminderde gaswisseling en een afname van het longvolume.[1] Een verschil met COPD (obstructieve longziekte) is dat daarbij de volumestroom te klein is ten opzichte van de longinhoud.[2] Diagnostische criteria van IPF zijn: (a) exclusie van bekende oorzaken van interstitiële longziekte, (b) een bepaald beeld op hoge resolutie-CT-scan (HRCT) en (c) indien longbiopsie wordt gedaan: een specifieke combinatie van HRCT- en longbioptbeelden.[1] De ernst wordt bepaald op grond van resterende longfunctie en radiologische afwijkingen. Op grond van de beschikbare longitudinale studies kan geen harde uitspraak worden gedaan over de mediane overleving. De vijfjaarsoverleving is twintig procent. Symptomen van IPF zijn toenemende kortademigheid en hoesten. De oorzaak van IPF is vooralsnog onbekend. De huidige hypothese is dat bij beschadiging van het epitheel van de longblaasjes er door onbekende oorzaak de gebruikelijke regeneratie uitblijft, waarop een abnormale wondhelingsreactie volgt met irreversibele verlittekening van het longweefsel. Ontsteking speelt hierbij geen primaire rol, maar kan wel secundair optreden. De belangrijkste risicofactoren voor IPF zijn roken, chronische inademing van de zure maaginhoud en langdurig contact met hout-, steen- of metaalstof, met vogels of vee. Naast deze omgevingsfactoren zijn er aanwijzingen dat er ook een genetische oorzaak aan ten grondslag ligt.[1,2]
Gezien de irreversibiliteit van de ziekte, is het doel van de behandeling het stabiliseren of ten minste het verminderen van de snelheid van progressie. De incidentie en prevalentie van IPF in Nederland zijn niet nauwkeurig bekend. Naar schatting komt het bij ruim 3200 personen voor.3 Orphanet vermeldt in 2014 een prevalentie van 11,5 per honderdduizend.[4] De ziekte komt 1,6 maal meer voor bij mannen dan bij vrouwen en bij het toenemen van de leeftijd. De mediane leeftijd bij het stellen van de diagnose is 66 jaar (uitersten: 55 en 75).3 De verwachting is dat het aantal zal blijven stijgen. Dit komt waarschijnlijk doordat mensen steeds langer leven, door een beter klinisch begrip van de ziekte en een eerdere en meer nauwkeurige diagnose.[2]
De enige behandeling voor IPF met een bewezen levensverlengend effect is longtransplantatie. Voor patiënten die in rust klinisch relevante hypoxemie hebben, is langdurige zuurstoftoediening de andere mogelijkheid. Deze wordt in de internationale richtlijn van 2011 sterk aanbevolen. Er is geen bewezen effectieve farmacologische behandeling. Corticosteroïden, toegepast voor acute exacerbaties, worden sterk ontraden als onderhoudstherapie. In sommige gevallen wordt triple-therapie toegepast met prednison, azathioprine en acetylcysteïne, maar volgens de richtlijn uit 2011 en daarna gepubliceerd onderzoek is dit waarschijnlijk af te raden. De richtlijn geeft ook aan dat bij een minderheid van de patiënten acetylcysteïne monotherapie of pirfenidon kan worden toegepast. Veel IPF-patiënten doen daarom mee aan klinische onderzoeken. Verder wordt preventie van gastro-oestrofageale reflux aangeraden.[2,5]
Pirfenidon is in 2004 als weesgeneesmiddel op de markt gekomen onder de merknaam Esbriet®. De officiële indicatie is lichte tot matige idiopathische pulmonale fibrose.[2]
Farmacologie
Dynamiek
Het werkingsmechanisme van pirfenidon bij IPF is nog niet volledig bekend. Bij in vitro en dierstudies zijn aanwijzingen gevonden dat pirfenidon antifibrotische en anti-inflammatoire eigenschappen heeft. Het middel remt de collageensynthese, reduceert de productie van verschillende eiwitten en cytokines die met fibrose samenhangen, blokkeert de fibroblastproliferatie en stimulatie in respons op cytokinegroeifactoren, zoals transformerende groeifactor-(TGF) bèta en van bloedplaatjes afgeleide groeifactor (PDGF). Het laat activiteit zien bij fibrotisering van zowel long, nier als lever. Het effect van pirfenidon op het QT-interval is onderzocht. Hieruit kan – met enige voorzichtigheid – gesteld kan worden dat het middel geen QT-verlengend potentieel heeft.[6]
Kinetiek
Absorptie – Na eenmalige toediening van 801 mg pirfenidon wordt de Cmax tussen 0,5 en 4 uur bereikt. Voedsel vermindert de snelheid en mate van absorptie. De Tmax stijgt juist met inname van voedsel van 0,5 (zonder voedsel) naar 3 uur. De Cmax en de AUC dalen met respectievelijk 49 en 16% bij gelijktijdige toediening met voedsel. Het middel geeft echter minder bijwerkingen van misselijkheid en duizeligheid wanneer het met voedsel wordt ingenomen. De absolute biologische beschikbaarheid is niet vastgesteld bij de mens.[6,7]
Distributie – Pirfenidon bindt voornamelijk aan humaan serumalbumine op een concentratie-onafhankelijke manier. De gemiddelde binding aan serumalbumine was 58% bij concentraties van 1 tot 10 mcg/mL. Het gemiddelde distributievolume was 59 tot 71 liter (circa 1 L/kg).[6]
Metabolisme – In vitro studies hebben aangetoond dat pirfenidon voornamelijk in de lever gemetaboliseerd wordt door CYP1A2 (circa 70-80%) en in mindere mate door een aantal andere CYP-enzymen, zoals CYP2C9, -2C19, -2D6 en -2E1. De orale toediening leidt tot de vorming van vier metabolieten. Bij de mens zijn alleen pirfenidon en 5-carboxy-pirfenidon aanwezig in significante concentraties. De metabolieten zijn in de gevormde concentraties niet actief.[6]
Eliminatie – De gemiddelde terminale halfwaardetijd is circa 3 uur bij gezonde vrijwilligers. Pirfenidon wordt voornamelijk renaal uitgescheiden als de metaboliet 5-carboxy-pirfenidon, waarvan circa 99,6% als niet-actieve metabolieten en <1% in onveranderde vorm.[6,7]
Specifieke patiëntgroepen – Geriatrische patiënten hebben geen dosisaanpassing nodig. Uit populatiefarmacokinetiek blijkt geen significant verschil tussen mannen en vrouwen, obesitas en ras.[6]
Klinische studies
Pirfenidon is in de Europese Unie goedgekeurd op basis van de resultaten van drie gerandomiseerde, dubbelblinde, placebo-gecontroleerde fase 3-studies, waarvan er één in Japan en de andere twee in Europa en de Verenigde Staten zijn uitgevoerd (de CAPACITY-trials, studie 004 en 006).[7-10]
De eerste studie was een multicenter, gerandomiseerd en dubbelblind onderzoek uitgevoerd in Japan naar de effectiviteit en de veiligheid van pirfenidon bij patiënten met IPF. In deze studie werden 275 patiënten verdeeld over een groep van 1800 mg pirfenidon/dag (n=110), 1200 mg pirfenidon/dag (n=56) of placebo (n=109). De populatie werd gedurende 52 weken gevolgd. Pirfenidon 1800 mg en 1200 mg verminderden de gemiddelde verlaging van de ‘forced vital capacity’ percentage (FVC) na 52 weken vergeleken met placebo (-0.16 L voor placebo en -0,09 L voor de 1800 mg-groep (p = 0,0416)). Ook de progressievrije overleving verbeterde met pirfenidon statistisch significant vergeleken met placebo (p=0,0280).[7]
De CAPACITY-trials waren vrijwel identiek in opzet, behalve dat in één er nog een lagere dosering pirfenidon werd gebruikt in een studiearm. Studie 004 vergeleek pirfenidon 2403 mg/dag (n=174) of 1197 mg/dag (n=87) met placebo (n=174). Studie 006 vergeleek pirfenidon 2403 mg/dag (n=171) met placebo (n=173). De studiemedicatie werd in drie doses toegediend met voedsel. Bij studie 004 en 006 was de looptijd minimaal 72 en maximaal 120 weken. Het primaire eindpunt was de verandering in het voorspelde percentage FVC na 72 weken in beide studies. Volwassen patiënten met een klinische en radiografische diagnose van IPF (met of zonder longbiopsie), zonder tekenen of verdenking van een andere diagnose voor een interstitiële longziekte, konden worden geïncludeerd. Andere inclusiecriteria waren FVC ≥50% en een voorspelde diffusiecapaciteit van de longen voor koolstofmonoxide (DLCO) ≥30%. Meer dan 80% van de patiënten maakten de studie ook daadwerkelijk af. In totaal werden 1247 patiënten met IPF geïncludeerd, waarbij er 623 werden behandeld met 2403 mg pirfenidon/dag en 624 met placebo. Patiëntkarakteristieken waren vrijwel gelijk in beide studies. De leeftijd varieerde van 40 tot 80 jaar (gemiddeld 67). Hiervan was 74% man, had 95% een witte huidskleur en was 65% (ex-)roker. Het gemiddelde FVC en DLCO was respectievelijk 72% en 46%.[8]
In studie 004 was een gemiddelde verlaging van het FVC na 72 weken te zien van -8,0% in de pirfenidongroep en -12,4% in de placebogroep. Daarnaast is vergeleken hoeveel patiënten in beide groepen meer dan 10% FVC verloren of overleden. Dit is een belangrijke parameter, omdat een verlies van meer dan 10% FVC een sterk verhoogd risico geeft op overlijden. Respectievelijk 35 (20%) versus 60 (35%) van de 174 patiënten had een vermindering van het FVC van tenminste 10%, wat een relatieve reductie door pirfenidon geeft van 43%. Een significant effect van pirfenidon werd aangetoond vanaf week 24 op iedere meting. De gemiddelde vertraging van de FVC-afname in de pirfenidon 1197 mg-groep zat precies tussen de resultaten van placebo en pirfenidon 2403 mg in. In studie 004 werd een vermindering in de afname van het FVC-volume geobserveerd bij patiënten die 2403 mg ontvingen in vergelijking met placebo (gemiddeld behandelverschil 157 mL). In studie 006 was het verschil tussen de groepen in FVC-vermindering niet significant (p=0,501). De gemiddelde verandering van de FVC in week 72 was -9.0% voor pirfenidon en -9,6% voor placebo. Ook het verschil in vermindering van het FVC-volume was niet significant in studie 006. Er werd echter wel een consistent effect van pirfenidon aangetoond tot week 48 (p=0,005). De mortaliteit werd bekeken tijdens de studie en tijdens de beschikbare follow-up periode, onafhankelijk van de oorzaak en of patiënten doorgingen met de behandeling of niet. De mortaliteit was niet significant verschillend in de behandel- en in de placebogroep (HR 0,75; 95%BI 0,51-1,11).[8]
Na de CAPACITY-trials is er een Cochrane review uitgevoerd, gebaseerd op vier onderzoeken met 1155 patiënten waarin pirfenidon is vergeleken met een placebo. Hierin werd een significant lager (30%) risico van ziekteprogressie aangetoond ten guste van pirfenidon. De FVC werd significant verbeterd door pirfenidon (gemiddeld verschil 0,08 L; 95%BI 0,03-0,13; p=0,0006).[9]
Op basis van de gemengde resultaten van de CAPACITY-trials en de Cochrane review heeft de Amerikaanse Food and Drug Administration (FDA) verzocht om een derde fase 3-onderzoek, dat de titel ASCEND (NCT01366209) draagt en is uitgevoerd in de Verenigde Staten en een aantal kleinere landen. De resultaten hiervan zijn in mei 2014 in de New England Journal of Medicine gepubliceerd. De ASCEND-trial vergeleek perfenidon 2403 mg/dag (n=278) met placebo (n=277) met een looptijd van 52 weken. Het primaire eindpunt van de studie was het verschil in verlies van FVC tussen de pirfenidon- en de placebogroep. De gemiddelde verandering van FVC was -235 mL voor pirfenidon en -428 mL voor placebo na 52 weken, wat overeenkomt met een vermindering van 45,1% van het verlies in FVC in de pirfenidongroep. In deze studie werd bij de primaire effectiviteitsanalyse voor de verandering in FVC na 52 weken een statistisch significante verandering in FVC gezien van -16,5% in de pirfenidon- en -31,8% in de placebogroep (relatieve reductie door pirfenidon van 47,9%) van het aantal patiënten met een absolute vermindering van >10% in het FVC en een relatieve stijging van 132,5% met geen verslechtering (p<0,001) in de pirfenidongroep. Ook de 6-minutenloopafstand en de progressievrije overleving waren significant beter in de pirfenidongroep. Er zijn geen significante bewijzen gevonden dat pirfenidon de dyspnoescores en de sterfte door welke oorzaak dan ook (inclusief IPF) verminderde. Gastro-intestinale en huid-gerelateerde bijwerkingen kwamen vaker voor in de pirfenidongroep dan bij placebo maar bijwerkingen leidden zelden tot het staken van de studiemedicatie.[10]
In een vooraf vastgestelde analyse, van de gegevens van de ASCEND- en de CAPACITY-studies gezamenlijk, werd aangetoond dat pirfenidon de mortaliteit significant deed afnemen: de afname van sterfte door welke oorzaak dan ook was 48% en aan idiopathische longfibrose 68%.[6]
Bijwerkingen
Verhoging leverenzymwaarden – Verhoging van de ALAT en ASAT >3x normaalwaarde kwam voor bij patiënten die behandeld werden met pirfenidon 2403 mg/dag. Zelden leidde dit ook tot gelijktijdige verhoging van de bilirubinewaarde, wat een predictor kan zijn van leverfalen indien er geen tekenen zijn van galwegobstructie. In alle studies kwamen stijging van de ALAT en ASAT >3x normaalwaarde vaker voor bij pirfenidon in vergelijking met placebo (3,7% versus 0,8%). Deze verhoging was reversibel na dosisverlaging of stoppen van de behandeling. Verhoging van de leverwaarden ≥10x normaalwaarde vond plaats bij 0,3% in de pirfenidon- versus 0,2% in de placebogroep. Er zijn geen gevallen bekend van leverfalen die leidden tot levertransplantatie of overlijden. Er wordt dan ook geadviseerd om leverfunctietesten uit te voeren (ASAT, ALAT en bilirubine) voor het begin van de behandeling bij alle patiënten, daarna maandelijks gedurende zes, en vervolgens elke drie maanden. Bij leverenzymstijging dient dosisreductie of discontinuering van de medicatie plaats te vinden. Bij asymptomatische ASAT- en/of ALAT-verhoging >3x naar ≤5× de normaalwaarde zonder hyperbilirubinemie na starten van pirfenidon: staken van co-medicatie die ook verhoging van leverenzymwaarden kan veroorzaken, uitsluiten van andere oorzaken en monitoren van de patiënt; herhalen van levertesten. De dagdosering kan gehandhaafd worden indien dit klinisch verantwoord is, of verlaagd of (tijdelijk) gestaakt. De dosering kan weer opgetitreerd worden als dit klinisch verantwoord is. Bij symptomatische ASAT- en/of ALAT-verhoging >3x naar ≤5× de normaalwaarde met hyperbilirubinemie of >5x de normaalwaarde na starten van pirfenidon: het middel voorgoed staken.[6]
Fotosensitiviteit en uitslag – Patiënten behandeld met pirfenidon 2403 mg/dag hadden in alle drie de studies een hogere incidentie van fotosensitiviteitsreacties (9%) in vergelijking met placebo (1%). Dit trad voornamelijk op in de eerste zes maanden. Het advies is om de zon en de zonnebank te vermijden, om SPF50 te gebruiken en om kleding te dragen die beschermt tegen de zon. Ook wordt afgeraden om gelijktijdig medicijnen te gebruiken die bekend staan om het veroorzaken van fotosensitiviteit. Bij fotosensitiviteitsreacties of uitslag dient dosisreductie of discontinuering van de medicatie plaats te vinden.[6]
Gastro-intestinale klachten – In alle studies werden gastro-intestinale klachten zoals misselijkheid, diarree, oprispingen, overgeven en buikpijn, vaker gemeld bij patiënten die behandeld werden met pirfenidon dan bij placebo. Bij 18,5% in de pirfenidon- en bij 5,8% in de placebogroep was dosisreductie of tijdelijk stoppen van de medicatie nodig. Bij 2,2% in de pirfenidon- en 1,0% in de placebogroep werd de medicatie voorgoed gestopt. Gastro-intestinale klachten waren het hoogste in de eerste drie maanden van de behandeling en verminderden in de loop van de tijd. In sommige gevallen was dosisverlaging nodig.[6]
Interacties
Pirfenidon wordt primair gemetaboliseerd door CYP1A2 (70-80%) en in mindere mate door andere CYP-enzymen zoals CYP2C9, -2C19, -2D6 en -2E1. Pirfenidon is een substraat van CYP1A2 en ondervindt dus interacties met sterke en matig-sterke CYP1A2-remmers. De sterke CYP1A2-remmer fluvoxamine verhoogt significant de blootstelling aan pirfenidon viervoudig bij niet-rokers en zevenvoudig bij rokers. Het gebruik van sterke CYP1A2-remmers dient dan ook gestaakt te worden voor behandeling met pirfenidon. Indien dit niet mogelijk is, wordt dosisreductie aangeraden en monitoring van bijwerkingen. De matig sterke CYP1A2-remmer ciprofloxacine verhoogt de blootstelling aan pirfenidon matig (81%). Indien er tweemaal daags 750 mg ciprofloxacine wordt gebruikt, dient de dosering pirfenidon verlaagd te worden. Bij gebruik van 250 mg/dag of 500 mg/dag dient de patiënt gemonitord te worden op bijwerkingen.[6]
Middelen of combinaties van middelen die zowel CYP1A2 remmen en één of meer van de andere CYP-enzymen die betrokken zijn bij het metabolisme van pirfenidon, dienen vermeden of gestopt te worden tijdens de behandeling.[6]
Gelijktijdig gebruik met CYP1A2-inductoren kan de blootstelling aan pirfenidon verminderen wat leidt tot vermindering van de effectiviteit. Sterke CYP1A2-inductoren dienen aldus gestaakt te worden voor start van de behandeling met pirfenidon en gelijktijdig gebruik dient vermeden te worden. Roken induceert CYP1A2. Na een eenmalige toediening van 801 mg pirfenidon bij 25 rokers en 25 niet-rokers, was de systemische blootstelling bij rokers significant lager bij rokers in vergelijking met niet-rokers. De AUC 0-inf en de Cmax van pirfenidon bij rokers was respectievelijk 46% en 68% bij niet-rokers.[6]
In-vitro heeft pirfenidon een lichte remming van P-gp-gemedieerd transport van digoxine aangetoond. Dit effect is niet (goed) onderzocht bij de mens.[6]
Contra-indicaties
Leverfunctiestoornissen – Pirfenidon moet met voorzichtigheid worden gebruikt bij milde tot matige leverfunctiestoornissen (Child Pugh klasse A en B), gezien het een stijging geeft de AUC en de Cmax (respectievelijk 1,6 en 1,4 maal normaal). Bijwerkingen dienen gemonitord te worden en eventueel kan dosisverlaging plaatsvinden. (Zie ook Bijwerkingen.) De veiligheid, effectiviteit en farmacokinetiek is niet onderzocht bij patiënten met een ernstige leverfunctiestoornis (Child Pugh klasse C). Het gebruik van pirfenidon wordt niet aanbevolen bij deze patiënten.[6]
Nierfunctiestoornissen – De farmacokinetiek van pirfenidon en de metaboliet 5-carboxy-pirfenidon is onderzocht bij achttien patiënten met een milde (MDRD 50-80 mL/min), matig-ernstige (MDRD 30-50 mL/min) en ernstige nierfunctiestoornis (MDRD <30 mL/min), waarbij zes patiënten per groep werden geïncludeerd. Dit werd vergeleken met zes patiënten met een normale nierfunctie (>80 mL/min). De AUC van pirfenidon steeg met respectievelijk 1,4, 1,5 en 1,2 en de AUC van de metaboliet met 1,7, 3,4 en 5,6. De verandering bij een lichte nierfunctiestoornis was niet statistisch significant. Pirfenidon dient dus met terughoudendheid te worden toegepast bij nierfunctiestoornissen en de bijwerkingen dienen gemonitord te worden en eventueel dosisverlaging overwogen. De veiligheid, effectiviteit en farmacokinetiek van pirfenidon bij dialysepatiënten is niet onderzocht. Het gebruik bij deze groep dient dan ook afgeraden te worden.[6]
Roken – Roken veroorzaakt een verminderde blootstelling aan pirfenidon door inductie van CYP1A2 en geeft aldus een verminderde effectiviteit. Patiënten dienen te stoppen met roken voor start van de behandeling.[6]
Zwangerschap en lactatie
Pirfenidon valt in zwangerschapscategorie B3 (Australië).11 Er zijn geen goede studies uitgevoerd bij de mens. Dierstudies bij ratten en konijnen laten geen teratogeniteit zien. Pirfenidon dient aldus alleen gebruikt te worden tijdens de zwangerschap als de voordelen opwegen tegen de risico’s.[6,11]
In dierstudies is aangetoond dat pirfenidon en de metaboliet wordt uitgescheiden in de moedermelk. Het is niet bekend of dit bij de mens ook gebeurt. Gezien het potentiële risico op (ernstige) bijwerkingen bij de zuigeling, dient er een afweging gemaakt te worden of de borstvoeding gestaakt dient te worden of het gebruik van pirfenidon. Gezien de mediane leeftijd bij het stellen van de diagnose (66 jaar) zal dit niet snel relevant zijn.[6]
Handelspreparaat, dosering en prijs
Pirfenidon is in Europa, India, Japan en China goedgekeurd voor de behandeling van patiënten met lichte tot matige IPF. In Europa is het op de markt gebracht door Roche onder de handelsnaam Esbriet®. Pirfenidon heeft in 2004 de weesmiddelstatus (orphan drug) gekregen.[12] Sinds februari 2011 heeft Esbriet® een handelsvergunning.[13] Het middel is opgenomen in het GVS (vergoeding volgens bijlage 2).[14] Omdat controle van de voorwaarden door de arts en apotheker moet plaatsvinden, is voorschrijven beperkt tot een klein aantal behandelcentra. De arts dient de controle vast te leggen in een artsenverklaring, voor de controle door de apotheker is een instructie opgesteld.
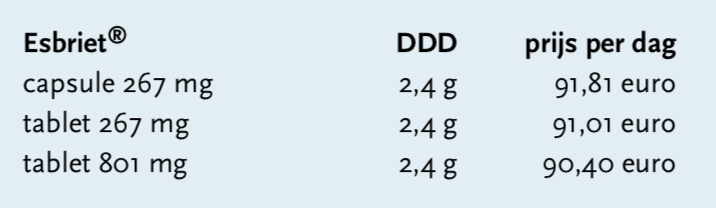
Per jaar kost het middel ongeveer 33.500 euro per patiënt.[15,16] De totale kosten in 2015 bedroegen ongeveer veertien miljoen euro.[2,16] Voor opname in het GVS was een prijsarrangement nodig met VWS. Deze onderhandeling heeft de kosteneffectiviteit verbeterd.[16]
Conclusie en discussie
Idiopathische pulmonale fibrose is een progressieve, levensbedreigende en zeer invaliderende ziekte. Op dit moment bestaat er geen goede behandeling voor IPF. Continue zuurstoftoediening maakt de ziekte draagbaar, maar verbetert of vermindert de ziekteprogressie niet. Er zijn aanwijzingen voor effectiviteit van pirfenidon, maar deze zijn mager. Het verschil met de bevindingen in de placebogroep is gering en nagenoeg niet klinisch relevant. Het eventuele effect lijkt af te nemen na 48 weken, zoals naar voren kwamen in een van de onderzoeken. Bijwerkingen komen frequent voor maar zijn niet ernstig. Pirfenidon zal dus meerwaarde hebben bij patiënten die reeds goede ondersteunende zorg ontvangen. Niet bekend is wat het effect van pirfenidon is bij patiënten die met dit middel zijn begonnen tijdens een licht-matige vorm van IPF, en het blijven gebruiken na progressie tot een ernstige vorm. Kortom, pirfenidon heeft weinig meerwaarde laten zien bij idiopathische pulmonale fibrose en kan een optie zijn in de behandeling, gecombineerd met goede ondersteunde zorg, wellicht ter overbrugging tot een longtransplantatie.
Literatuur
1. Barlo NP, Moorsel CHM van, Bosch JMM et al. Idiopathische pulmonale fibrose; beschrijving van een Nederlands cohort. Ned Tijdschr Geneeskd 2009;153:B425.
2. Farmacotherapeutisch rapport pirfenidon (Esbriet®) bij de behandeling van idiopathische pulmonale fibrose. https://www.zorginstituutnederland.nl/publicaties/adviezen/2013/09/30/pirfenidon-esbriet-bij-lichte-tot-matige-idiopathische-pulmonale-fibrose
3. Farmacotherapeutisch rapport nintedanib (Ofev®) bij de behandeling van idiopathische pulmonale fibrose. https://www.zorginstituutnederland.nl/binaries/zinl/documenten/rapport/2015/06/22/nintedanib-ofev-bij-idiopathische-pulmonale-fibrose/Nintedanib+(Ofev)+bij+idiopathische+pulmonale+fibrose.pdf
4. ORPHANET. The portal for rare diseases and orphan drugs. http://www.orpha.net/orphacom/cahiers/docs/GB/Prevalence_of_rare_diseases _by_alphabetical_list.pdf
5. Raghu G, Collard HR, Egan JJ et al. ATS/ERS/JRS/ALAT Committee on Idiopathic Pulmonary Fibrosis. An official ATS/ERS/JRS/ALAT statement: idiopathic pulmonary fibrosis: evidencebased guidelines for diagnosis and management. Am J Respir Crit Care Med 2011;183:788-824.
6. FDA. Prescribing information pirfenidone. https://www.accessdata.fda.gov/drugsatfda_docs/label/2014/022535s000lbl.pdf
7. Taniguchi H, Ebina M, Kondoh Y et al. Pirfenidone in idiopathic pulmonary fibrosis. Eur Respir J 2010;35:821-829.
8. Noble PW, Albera C, Bradford WZ et al. Pirfenidone in patients with idiopathic pulmonary fibrosis (CAPACITY): two randomised trials. Lancet 377 (9779): (May 2011) 1760-1769.
9. Spagnolo P, Del Giovane C, Luppi F et al. Non-steroid agents for idiopathic pulmonary fibrosis. Cochrane Database of Systematic Reviews (9): CD003134 (2010).
10. King TE Jr, Bradford WZ, Castro-Bernardini S et al. ASCEND Study Group (2014). A phase 3 trial of pirfenidone in patients with idiopathic pulmonary fibrosis. N Engl J Med 370 (22): 2083-2092.
11. KNMP Kennisbank. Pirfenidon (geraadpleegd op 29-04-2019).
12. EMA. EU/3/04/241. https://www.ema.europa.eu/en/medicines/human/orphan-designations/eu304241 (geraadpleegd 29-04-2019).
13. CBG MEB. Esbriet 267mg harde capsules (geraadpleegd 29-04-2019).
14. Farmacotherapeutisch Kompas. Regeling zorgverzekering. https://www.farmacotherapeutischkompas.nl/algemeen/regeling-zorgverzekering?anchor=B_90 (geraadpleegd 29-04-2019).
15. Farmacotherapeutisch Kompas. Pirfenidon. https://www.farmacotherapeutischkompas.nl/bladeren/preparaatteksten/p/pirfenidon (geraadpleegd 29-04-2019).
16. Zorginstituut Nederland. Monitor Weesgeneesmiddelen in de praktijk 2018. Gepubliceerd 12-11-2018.